Cryptosporidium spp.
Huvudartikel, publicerad april 2011.
Till innehållsförteckningen för Referensmetodik:Parasitologisk diagnostik och Tarminfektioner
och Referensmetodik:Smittskyddslagens sjukdomar med falldefinition Cryptosporidium-infektion
Cryptosporidium spp.[redigera]
Smittämne[redigera]
Cryptosporidium är en intracellulär protozo som beskrevs för mer än 100 år sedan, men som under det följande halvseklet betraktades som ointressant både ur ekonomisk och medicinsk synvinkel. På 1970-talet kom rapporter om diarré hos kalvar orsakad av Cryptosporidium och även enstaka humanfall beskrevs. Efter 1982 då kryptosporidios associerades med diarré hos aidspatienter har denna parasit väckt stor uppmärksamhet och har också beskrivits i samband med turistdiarré, vattenburna utbrott och utbrott på daghem etc. Ett flertal olika arter av Cryptosporidium finns beskrivna varav främst två, Cryptosporidium hominis och Cryptosporidium parvum, är förknippade med infektion hos människa. C. hominis infekterar så gott som uteslutande människor medan C. parvum kan infektera de flesta däggdjur inklusive människa. En tredje art, Cryptosporidium meleagridis, har på senare år diagnostiserats framför allt hos resenärer som varit i Asien.
Livscykel[redigera]
Människor och djur blir infekterade via intag av infektiösa oocystor. När oocystor når tunntarmen spricker de och sporozoiter frigörs. De rörliga sporozoiterna invaderar enterocyterna längs tarmväggen. Parasiten etablerar snabbt en intracellulär nisch som är unik för Cryptosporidium. Varje utvecklingsstadium av parasiten sker inuti en vakuol i värdcellens mikrovillus, separerad från värdcellens cytoplasma. Cryptosporidium har både en asexuell förökningsfas som leder till infektion av intilliggande celler och en sexuell fas som leder till bildandet av oocystor som utsöndras med feces. Cirka 20 % av oocystorna är tunnväggiga och orsakar tillsammans med merozoiter från den asexuella förökningsfasen intern autoinfektion hos patienten. Detta är antagligen förklaringen till det kroniska sjukdomsförlopp som kan utvecklas hos aidspatienter. Övriga oocystor är tjockväggiga och resistenta mot omgivningens påverkan. Till skillnad från Isospora och Cyclospora -oocystor är de infektiösa redan när de utsöndras.
Symtom och klinisk bild[redigera]
Hos immunkompetenta individer orsakar Cryptosporidium en självläkande men otrevlig sjukdom med vattentunn diarré vanligtvis utan blod. Inkubationstiden är 2 till 20 dagar och i sjukdomsbilden kan även kräkning, viktminskning, magkramp, muskelvärk och feber ingå. I genomsnitt varar symtomen i ett par veckor. Cryptosporidium är också en vanlig orsak till diarré hos små barn i utvecklingsländer, ofta associerad med malnutrition. Hos aidspatienter kan Cryptosporidium orsaka en allvarlig koleralik sjukdom som kräver intravenös rehydrering. Patienter med låga CD4 tal riskerar att utveckla kronisk kryptosporidios. Även respiratorisk kryptosporidios samt kolecystit och pankreatit associerad med Cryptosporidium har beskrivits hos aidspatienter. Införandet av antiviral behandling av aidspatienter har stark reducerat antalet fall av kryptosporidios hos denna patientgrupp i västvärlden. Asymtomatiska och lindriga fall av kryptosporidios finns beskrivna i alla patientgrupper.
Epidemiologi[redigera]
Cryptosporidium-oocystor är mycket motståndskraftiga mot olika desinfektionsmedel och kan liksom Giardia-cystor överleva i klorerat dricksvatten. De vanligaste smittvägarna är via kontakt med infekterade djur, vanligen kalvar eller lamm, person till person smitta eller via infekterat vatten eller föda. Cryptosporidium förekommer globalt, men är vanligast i områden med dålig omgivningshygien. Varje år rapporteras cirka 150 fall av kryptosporidios till Folkhälsomyndigheten (SMI). Under hösten 2010 inträffade flera matburna utbrott orsakade av C. parvum. Dessa följdes av två vattenburna utbrott, ett i Östersund och ett i Skellefteå, båda orsakade av C. hominis. Över 20.000 personer beräknas ha insjuknat i vardera utbrottet.
Provtagning och transport[redigera]
Provmaterial[redigera]
- feces, duodenalaspirat, biopsi från duodenalslemhinna
- sputum, BAL
Observera att material för PCR skall inte formalin- eller SAF-fixeras.
Provtagning[redigera]
Laboratoriediagnostik[redigera]
Allmänt[redigera]
Diagnostik av intestinal kryptosporidios grundar sig på mikroskopisk påvisning av oocystor i feces. Underdiagnostik av Cryptosporidium förekommer sannolikt i Sverige då undersökningen måste begäras specifikt och vanligtvis inte ingår i undersökning av "cystor och maskägg". Oocystor av Cryptosporidium är tämligen små och svåra att upptäckta i ofärgat eller jodfärgad våtpreparat. Men med ett bra mikroskop och ett tränat öga kan de observeras vid direktmikroskopi och senare verifieras med referensmetod. Andra utvecklingsstadier än oocystor kan påvisas i tarmbiopsi med histologisk färgning men utförs endast undantagsvis och ställer stora krav både på bedömare och på preparat.
Referensmetodik[redigera]
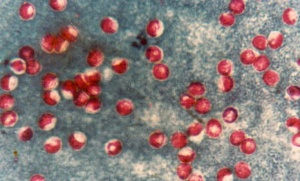
Syrafast färgning (modifierad Ziehl-Neelsen, PAR 02) av koncentrerat fecesprov rekommenderas. Med denna metod påvisas även oocystor av Cyclospora och Isospora, koccidier som ger upphov till liknande sjukdomsbild.
Morfologiska kriterier[redigera]
Med modifierad Ziehl-Neelsen färgning (bilaga PAR 02) färgas oocystorna i varierande grad, från ofärgade "tomma hål" till rosa eller mörkt röda. Oocystorna är 4 - 6 µm, innehåller 4 sporozoiter och infärgas enligt ovan. Sporozoiterna syns inte i alla oocystor men bör alltid eftersökas då ett sådant fynd är ett viktigt morfologisk kriterium. För att skilja Cryptosporidium från Cyclospora bör positiva fynd mätas med mätokular.
Epidemiologisk typning[redigera]
Bestämning av art och subgenotyp har stor betydelse vid utredning av Cryptosporidium-utbrott och utförs på Folkhälsomyndigheten efter överenskommelse. Observera att prov för typning inte får innehålla SAF eller formalin.
Kvalitetskontroll[redigera]
Feces innehållande oocystor av Cryptosporidium kan erhållas från Folkhälsomyndigheten. Cryptosporidium ingår i UK-NEQAS utskick.
Svarsrutiner[redigera]
Oocystor av Cryptosporidium spp påvisade/ej påvisade
Övriga diagnostiska metoder[redigera]
Immunologiska metoder[redigera]
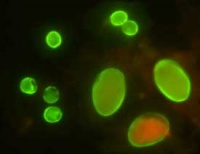
Efter reaktion med parasitspecifika antikroppar kan utsöndrat Cryptosporidium-antigen (ELISA) eller intakta oocystor (IFL) påvisas i feces. Immunfluorescensfärgning med cystspecifika monoklonala antikroppar (Meridian, Cellab, AguaGlo) har visat att känsligheten är högre än vid modifierad Ziehl-Neelsen färgning. Nackdelen är relativt korta hållbarhetstider för dyrbara kit, korsrektion med andra organismer samt att tillgång till fluorescensmikroskop krävs.
Immunkromatografiska tester för samtidig påvisning av Cryptosporidium och Giardia i feces (ex ImmunoCardSTAT Cryptosporidium/Giardia) är lätta att använda men känsligheten är lägre jämfört med mikroskopi.
Nukleinsyrapåvisning[redigera]
Ett flertal realtids PCR-metoder finns beskrivna för primärdetektion av Cryptosporidium, ofta i kombination med Giardia och E. histolytica. Dessa används rutinmässigt vid flera laboratorier i Europa (Verweij et al, 2004). I Sverige är realtids PCR för primärdiagnostik under utvärdering vid ett fåtal laboratorier.
Serologi[redigera]
Bestämning av Cryptosporidium-antikroppar rekommenderas inte för diagnostik av kryptosporidios. Har använts vid epidemiologiska studier.
Laboratorierapportering[redigera]
Cryptosporidium-infektion är klassad som en sjukdom utöver allmänfarliga sjukdomar enligt Smittskyddslagen 2004-168 och är både anmälningspliktig och smittspårningspliktig.
Referenser[redigera]
- Chalmers RM, Campbell B, Crouch N, Davies AP. Clinical laboratory practices for detection and reporting of Cryptosporidium in community cases of diarrhoea in the United Kingdom, 2008. Euro Surveill. 2010 Dec 2;15(48).
- Davies AP, Chalmers RM. Cryptosporidiosis. BMJ. 2009 Oct 19;339:b4168.
- Xiao L. Molecular epidemiology of cryptosporidiosis: an update. Exp Parasitol. 2010 Jan;124(1):80-9.
- Verweij JJ, Blangé RA, Templeton K, Schinkel J, Brienen EA, van Rooyen MA, van Lieshout L, Polderman AM. Simultaneous detection of Entamoeba histolytica, Giardia lamblia, and Cryptosporidium parvum in fecal samples by using multiplex real-time PCR. J Clin Microbiol. 2004 Mar;42(3):1220-3.